Belastung im Krankheitsverlauf: Mittlerer Ruhepuls steigt mit Symptomzahl
Aus vergangenen Analysen haben wir gelernt, dass der durchschnittliche Ruhepuls nach einer COVID-19-Erkrankung systematisch von seinem Normalzustand abweicht. Oft dauert es mehrere Monate, bis er sich wieder normalisiert. Mit diesem Blogpost nehmen wir ein weiteres Detail dieses Zusammenhangs in den Fokus: Den Einfluss erlebter COVID-19-Symptome.
Der Ruhepuls im Herz-Kreislauf-System
Der Ruhepuls misst die Anzahl der Herzschläge pro Minute, wenn der Körper entspannt und inaktiv ist. Er ist nicht nur eine wichtige Messgröße der Herz-Kreislauf-Gesundheit, sondern deutet auch auf den Gesamtzustand eurer Gesundheit hin und reflektiert sowohl langfristigen als auch akuten biologischen Stress. Auch gesundheitsbezogene Verhaltensweisen und körperliche FItness zeichnen sich in ihm ab. Bei gesunden Erwachsenen über 18 Jahren schlägt das Herz in Ruhe etwa zwischen 60 und 100 Mal pro Minute, abhängig von der physiologischen Form und der individuellen Gesundheit. Ein niedriger Ruhepuls ist jedoch nicht unbedingt Anlass zur Sorge - er kann auch ein Indikator für hohe körperliche Fitness sein: Körperlich aktive Menschen haben in der Regel stärkere Herzmuskeln, die mit weniger Schlägen die gleiche Versorgungsleistung erzielen können.
Ist der Puls während Ruhephasen dauerhaft erhöht, kann das darauf hindeuten, dass der Körper physischen Stress nicht so effektiv bewältigen kann, wie er sollte. Auslöser dafür können unterschiedliche Verhaltensmuster sein, beispielsweise mangelnde Bewegung, unzureichende Erholung nach dem Sport, hoher täglicher Stress, Schlafmangel oder schlechte Schlafqualität, Rauchen, Alkoholkonsum, oder Ernährungs- bzw. Nährstoffmangel.
Diese Verhaltensweisen erhöhen den Ruhepuls nach und nach über einen längeren Zeitraum. Liegt die Ruhepuls-Messung jedoch plötzlich und unerwartet deutlich über dem Normalniveau einer Person, findet sich die Ursache meistens in akuten Gesundheitsbeschwerden wieder. Einer der Hauptgründe: Infektionskrankheiten.
Wie Infektionskrankheiten das Herz belasten
Wenn ein Erreger (z. B. ein Virus) die Abwehr unseres angeborenen oder erworbenen Immunsystems überwindet, wird der Körper erhöhtem Stress ausgesetzt. Viren erobern die menschliche Zellmaschinerie, um sich möglichst schnell zu vermehren und im Organismus auszubreiten. Die ressourcenhungrige Antwort unseres Immunsystems über Entzündungsreaktionen benötigt Kraft, die das Herz zusätzlich liefern muss. Gleichzeitig kann das SARS-CoV-2-Virus an Herzmuskelzellen binden und es auf direktem Weg schädigen. Um diese Prozesse zu stoppen, sorgen spezielle Botenstoffe des Immunsystems (sogenannte Cytokine) dafür, dass die Körpertemperatur ansteigt - ein effektiver Weg, um die Vermehrung der Erreger zu verlangsamen.
Die hohen Temperaturen können jedoch auch gefährlich für den Körper werden, insbesondere bei besonders jungen und besonders alten Menschen. Um größere Schäden zu verhindern, kühlt er sich deshalb zum Beispiel über die Hautoberfläche ab. Damit diese Kühlung funktioniert, muss dafür allerdings mehr Blut durch die Haut fließen - die Herzlast steigt weiter.
Steht uns gleichzeitig weniger Wasser zur Verfügung, beispielsweise aufgrund von Erbrechen oder Durchfall, wird das Blut dickflüssiger. Das macht den Bluttransport deutlich aufwändiger. Akute Atemwegsinfektionen reduzieren zudem oftmals die Menge an Sauerstoff, die wir aufnehmen können - das Herz muss also trotz aller Herausforderungen noch stärker arbeiten, um eine potenziell lebensbedrohliche Unterversorgung der Organe zu verhindern.
Zusammengefasst: Je mehr der charakteristischen Symptome gleichzeitig auftreten, desto stärker steht das Herz unter Last. Und hier kommen unsere Daten ins Spiel.
Wie wir diese Mehrbelastung messen können
Über wöchentliche Fragebögen konnten Datenspender:innen SARS-COV-2-charakteristische Symptome und PCR-Testergebnisse melden. Zusammen mit den Vitaldaten der Fitnessarmbänder konnten wir untersuchen, wie sich der Ruhepuls bei Personen mit größerer vs. geringerer Symptomanzahl während einer Infektion unterscheidet. Die Symptomzahl dient uns dabei als vereinfachter Hinweis auf die Erkrankungserfahrung: Je mehr Symptome, desto intensiver und anspruchsvoller der Verlauf.
Dafür haben wir zuerst für alle Datenspender:innen mit ausreichend Datenpunkten den individuellen durchschnittlichen Ruhepuls im Zeitraum von rund 1,5 Monaten vor der Infektion berechnet. Diesen Wert haben wir dann wiederum mit dem höchsten individuellen Ruhepulswert während der Detektionsphase von 4 Tage vor bis 10 Tage nach dem PCR-Testergebnis verglichen, und mit der Symptomzahl verglichen.
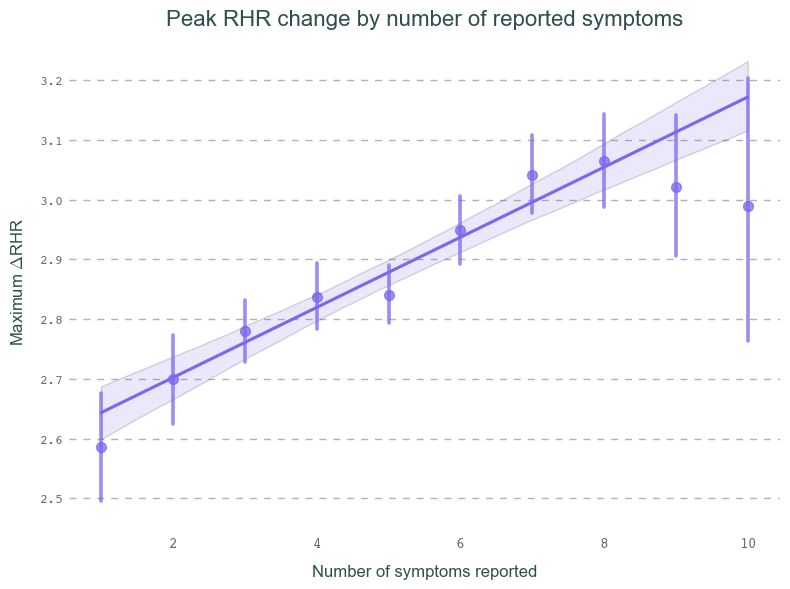
In der Grafik seht ihr, wie die Anzahl der uns berichteten Symptome mit den Ruhepulsspitzen einer Person während der akuten Phase von COVID-19 (im Vergleich zu ihrem normalen Ruhepuls) zusammenhängt. Auf der waagerechten Achse bilden wir die Anzahl der berichteten Symptome ab. Wir fokussieren uns hier zunächst nur auf Personen, die mindestens ein Symptom berichtet haben (sog. symptomatische Fälle). Das Ruhepulsverhalten bei asymptomatischen Fällen werden wir in Zukunft noch einmal gesondert untersuchen.
Auf der senkrechten Achse zeigen wir die Ruhepulsänderung in einer statistischen Einheit namens Z-Score. Mit diesem Maß können wir die Veränderungen im Ruhepuls einer Person in Beziehung zu ihren individuellen normalen Schwankungen im Alltag setzen. Diese “Abweichungsstärke” können wir dann über alle Personen hinweg vergleichen. Kurz gesagt: Ein Z-Score von 2 bedeutet, dass der beobachtete Wert doppelt so stark vom Mittelwert abweicht, wie es eine typische Schwankung normalerweise tut. Eine genauere Erklärung findet ihr bei Interesse hier.
Explainer: Wie funktionieren Z-Scores?
Wir messen Alex’ Herzfrequenz mit einer Smartwatch. Alex’ Herz schlägt im Durchschnitt in Ruhe etwa 60 Mal pro Minute. Manchmal schlägt es etwas weniger, manchmal etwas mehr. Mit statistischen Methoden können wir feststellen, wie stark Alex’ Herzschlag normalerweise von seinen durchschnittlich 60 Schlägen pro Minute abweicht. Diese Maßzahl nennt man in der Statistik Standardabweichung (oder standard deviation, SD). Im Fall von Alex könnte diese Standardabweichung beispielsweise bei 1,5 Schlägen pro Minute liegen.
Das bedeutet: In den meisten Fällen, in denen wir den Ruhepuls von Alex beobachten, liegt er bei 60 Schlägen pro Minute - weicht er davon ab, liegt er meistens entweder bei 58,5 und 61,5 Schlägen pro Minute. Ein Z-Score zeigt an, wie viele dieser Standardabweichungen Alex oberhalb oder unterhalb seines durchschnittlichen Ruhepulses liegt. Zum Beispiel würde bei Alex eine Ruheherzfrequenz von 61,5 bpm einem Z-Score von 1 entsprechen, während 63 bpm einem Z-Score von 2 entsprechen würde, und so weiter. Diese Messgröße erlaubt es uns, Personen vor dem Hintergrund ihrer individuellen Gesundheit sinnvoll miteinander zu vergleichen.
Grundsätzlich stellen wir fest, dass der Ruhepuls in unseren Daten mit jedem zusätzlichen berichteten Symptom weiter ansteigt. Bei besonders hohen Symptomzahlen beginnt der Zusammenhang leicht abflachen und sinkt bei 10+ Symptomen sogar leicht ab. Das ist wahrscheinlich auf die großen Messfehler in diesen Kategorien zurückzuführen: Für extreme Beobachtungen liegen im Regelfall deutlich weniger Beobachtungen vor, deshalb wird die Schätzung ungenauer.
Was nehmen wir mit?
Die Verbindung zwischen der Anzahl der Symptome und dem Ruhepuls ist eine einfache, aber interessante Beobachtung, die uns zeigt, wie sich individuell unterschiedliche COVID-19-Erfahrungen auf die Herzfrequenz auswirken. Besonders interessant ist, dass wir den Zusammenhang unabhängig von den konkret erlebten Symptomen erkennen. Diese Beziehung untersuchen wir in Zukunft genauer, und zwar mit Blick auf Symptome, die sich als Frühindikatoren für Long Covid erwiesen haben. Dazu zählen zum Beispiel Müdigkeit, Kopfschmerzen, Kurzatmigkeit, eine heisere Stimme und Gliederschmerzen. Wir berichten wieder, sobald uns neue Ergebnisse vorliegen.